Профилактические мероприятия
Если следовать несложным рекомендациям, то можно предотвратить возникновение зуда вокруг глаз:
- Использовать натуральную косметику, обязательно учитывать срок годности. Цена средства и известное имя бренда не должны быть приоритетом. Это не тот случай, когда жалко выбросить. Если срок годности истёк или близок к этому, косметикой пользоваться нельзя.
- Покупать линзы, жидкость и ёмкость для их хранения только в специальных отделах. Вовремя менять линзы, давать глазам отдых.
- Каждые полтора часа отлучаться от компьютера, телевизора, рукоделия и других занятий, вызывающих усталость глаз.
- Смывать декоративную косметику перед сном.
- Спать не меньше 6 часов в сутки (но и не больше 9). Обеспечить себе спокойный сон, прогуливаясь вечером, принимая расслабляющую ванну.
- Пить витамины.
- При повышенной раздражительности принимать успокаивающие средства, но только курсами и по рекомендации врача. Можно заваривать чай с мелиссой или мятой.
- При необходимости использовать капли от покраснения глаз Визин, Монтевизин, ВизОптик, Октилия для снятия покраснения глаз и удаления загрязнений.
Какой бы ни была причина зуда и шелушения, надо обязательно проконсультироваться у офтальмолога. Если доктор не обнаружит серьёзной проблемы, то просто даст совет, что делать для устранения симптомов, как избежать повторения.
Причины возникновения проблемы
 Существует немало заболеваний, которые сопровождаются таким проявлением. Помимо этого в жизни есть немало внешних факторов, которые, в свою очередь, тоже вызывают нечто подобное. К частым причинам покраснения кожи под глазами относят:
Существует немало заболеваний, которые сопровождаются таким проявлением. Помимо этого в жизни есть немало внешних факторов, которые, в свою очередь, тоже вызывают нечто подобное. К частым причинам покраснения кожи под глазами относят:
- Аллергическая реакция — частая и легко объяснимая причина. Покраснения под глазами может стать результатом попадания аллергена в организм, не имеет значения при этом, каким путем он туда попал. Аллергеном может быть что угодно: домашняя или уличная пыль, любая пища, косметические средства, перо и шерсть домашних птиц и животных и прочее. Если причина в аллергии, то пятна носят локальный характер, а так же сильно чешутся и шелушатся.
- Сильное общее перенапряжение организма. Здесь тоже присутствует множество факторов — утомительная работа (за компьютером), недостаток сна и прочее. В таком случае краснеет не только кожа, но и глазное яблоко, слизистая оболочка. Если долгое время игнорировать такую проблему, под глазами появятся устойчивые синяки и мешки, с ними будет не так-то легко справиться. Проблема решаема — нужно нормализовать режим дня, получать полноценный сон, сократить время пребывания за компьютером. Если работа связана с длительным сидением за компьютером, то нужно использовать специальные капли, снимающие напряжение глаз.
- Кожные заболевания. Если это так, то пятна покраснения будут носить менее интенсивный характер, но шелушение тоже будет присутствовать.
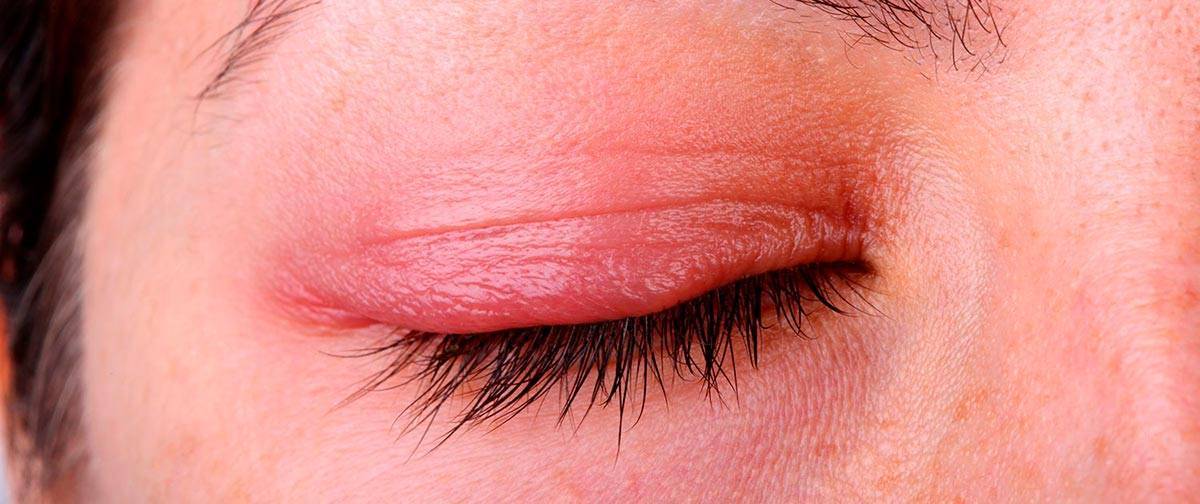
- Воспаления в глазах (абсцесс, например), когда очаг расположен непосредственно в слоях кожи. При таком положении вещей обязательно будет присутствовать отечность век, порой сильная.
- Нарушение обменных процессов в организме. Причиной этого может стать беременность, пубертатный период, заболевания (патологии щитовидки, диабет и ожирение).
- Болезни почек, мочевого пузыря и мочевыводящих путей. Нередко бывает, что наличие красных пятен под глазами указывает на мочекаменную болезнь (причем, прогрессирующую) или воспаления в почках.
- Неправильное питание. По большей части пятна под глазами указывают на дефицит витаминов в организме, минеральных веществ. Часто такие проявления бывают у тех, кто усиленно сидит на диетах или придерживается вегетарианства, веганства.
- Неправильный уход. Как уже упоминалось, кожа вокруг глаз нежная и любое грубое воздействие может легко нарушить ее структуру.
- Укусы насекомых — не обязательно это будут пчелы или осы. Укус даже самой мелкой и, казалось бы, безобидной мошки может доставить серьезные неприятности. Вещество, выделяемое при укусе мошками, может быть токсичным и у человека моментально развивается аллергическая реакция. Результат — сильный зуд, покраснение кожи и шелушение.
- Ношение старых очков (это относится к плавательным очкам). Очки — это такой же предмет личного пользования, как, например, расческа или зубная щетка. Со временем в них могут завестись маленькие клещи, которые невооруженным глазом и не разглядеть. Человек их не видит, а они контактируют с кожей и вызывают аллергии или кожные заболевания.
- Длительное воздействие ульрафиолета без солнцезащитных очков. Существует так называемая аллергия на солнечный свет, когда глазам тяжело находиться под воздействием прямых солнечных лучей, и они реагируют покраснением век и кожи.
- Некачественная проточная вода. Во время умывания вода из-под крана, так или иначе, попадает на нежную кожу под глазами. Так как в ней присутствует хлор и прочие примеси, организм может дать непредвиденную реакцию. Чтоб этого не произошло, лицо, в частности кожу под глазами, лучше умывать отварами ромашки.
Во всем этом многообразии причин покраснения кожи под глазами может разобраться только специалист.
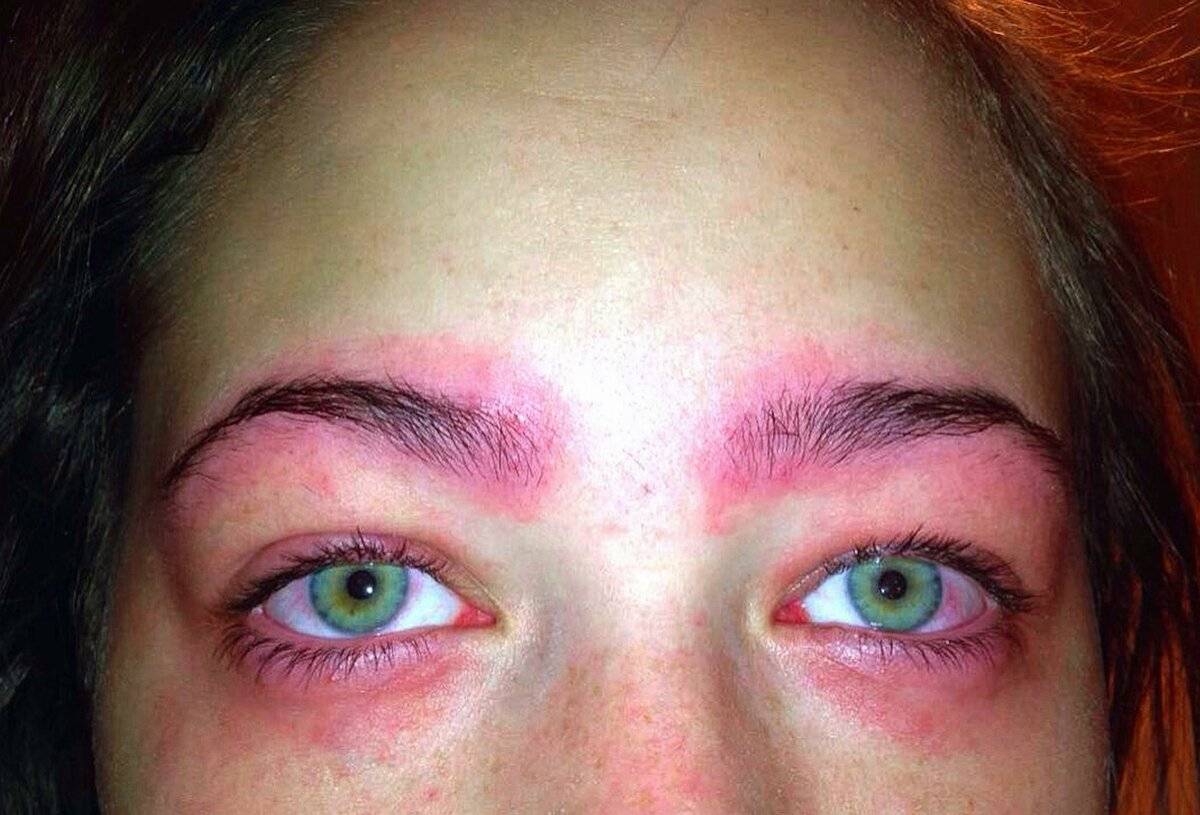
Аллергия на лице: причины
Механизм развития аллергии на лице обычно объясняется отклонениями в работе иммунной системы. Сенсибилизация ¬– сложное и сугубо индивидуальное явление, поэтому у всех людей реакция на одно и то же вещество может быть разной.
Одна из наиболее частых причин возникновения аллергии на лице заключается в наследственности. Поэтому если у одного или обоих родителей наблюдается аллергия, скорее всего, она передастся по наследству их ребенку.
Склонность к аллергии на лице может появиться не только в младенчестве, но и в течение жизни. Особенно часто такая вероятность возникает после перенесенных тяжелых продолжительных заболеваний, ослабляющих организм. Длительный курс приема медикаментов также может стать серьезной предпосылкой для появления и развития аллергических реакций на лице.
В последнее время стали выделять еще один фактор, влияющий на появление аллергии. Речь идет о загрязненной экологии. Также на склонность к аллергическим реакциям влияют хроническая усталость, постоянные стрессы, недосыпания, несбалансированное питание и прочие факторы, подрывающие защитные силы организма.
Можно выделить такие основные причины появления аллергии на коже лица:
- Пищевая аллергия на лице провоцируется употреблением некоторых продуктов питания. Наиболее опасными для аллергиков считаются орехи, ягоды, фрукты и овощи красного цвета, продукты пчеловодства, яйца, морепродукты, шоколад, цитрусовые, консервы, чипсы.
- Физический контакт с веществом-аллергеном. В качестве раздражителя обычно выступают сплавы металлов, изделия из латекса, средства бытовой химии и так далее. Очень распространена аллергия на косметику на лице.
- Контакт с животным. Белок, вырабатываемый собаками, кошками и другими домашним питомцами зачастую оказывается раздражающим фактором, способным вызвать у чувствительных людей аллергию в виде сыпи и пятен на лице и глазах (веках).
- Иногда аллергия становится ответной реакцией организма на употребление медикаментов или вдыхания определенных веществ (пыли, пыльцы растений, химических испарений).
- Укусы насекомых. У некоторых людей места укусов комаров, слепней, ос и других насекомых сильно распухают, отекают и краснеют. Обычно такая реакция проходит в течение одних-двух суток.
- Холодовая аллергия на лице. Может проявиться от пребывания человека в холодном помещении или на улице, от ветра, контакта с холодной водой, а иногда – от употребления холодных напитков и еды.
- Аллергия на лице на солнце (фотодерматит). Проявляется от пребывания под прямыми солнечными лучами.
Лечение дерматита век
(в соответствии с протоколами США и стран Европы)
Лечение дерматита век включает избегание воздействия раздражителей и аллергенов у пациентов с контактным дерматитом и использование местных противовоспалительных средств, включая топические кортикостероиды и местные ингибиторы кальциневрина.
Уход за кожей. Консервативное начальное лечение дерматита век включает бережный уход за кожей и исключение отдушек и других известных раздражителей в средствах личной гигиены, продуктах по уходу за волосами и кожей лица. Помимо этого, рекомендуется применение мягких смягчающих средств без отдушек, наносимых непосредственно на веки.
Избегание раздражителей и аллергенов. Для пациентов с подтвержденным диагнозом раздражающего или аллергического контактного дерматита век основным методом лечения рассматривается избегание раздражителей и аллергенов (например, мыла, ароматизированных или спиртосодержащих очищающих средств, средств для макияжа и использования духов и аэрозольных лаков для волос.
Местные кортикостероиды. В качестве терапии первой линии при дерматите век могут назначаться местные кортикостероиды низкой активности:
● Применение. Поскольку веки демонстрируют наибольшую чрескожную абсорбцию на теле (а при активном дерматите, когда кожный барьер нарушен, абсорбция может быть еще выше), при кратковременном применении на веках безопасны только кортикостероиды местного применения низкой активности (два раза в день в течение двух недель). При необходимости лечение местными кортикостероидами повторяется после «стероидного перерыва» (продолжительностью от одной до двух недель, прежде чем возобновить применение).
Однако пациентам, которым требуется местное лечение стероидами в течение более четырех недель, может рекомендоваться перевод на местный ингибитор кальциневрина.
● Побочные эффекты. Длительное применение топических кортикостероидов в периорбитальной области может вызвать ряд побочных эффектов. Даже при применении местных кортикостероидов низкой активности веки остаются уязвимыми к истончению и атрофии. Длительное применение топических стероидов на веках также может привести к развитию периорбитального дерматита — розацеаподобной сыпи. Кроме того, при неправильном применении топических кортикостероидов в периокулярной области иногда могут возникать глазные осложнения.
Местные ингибиторы кальциневрина. Пациентам, которым требуется длительное лечение (более четырех недель) в качестве альтернативы местным кортикостероидам для лечения дерматита век могут назначаться местные ингибиторы кальциневрина (такролимус и пимекролимус). Эти препараты, по показанию врача, применяют два раза в день в течение двух-четырех недель или до тех пор, пока не будет отмечено улучшение, а затем дозу уменьшают. Лечение может быть возобновлено при возникновении обострений. Применение местных ингибиторов кальциневрина первоначально может сопровождаться ощущением жжения при нанесении на воспаленную кожу, которое улучшается при постоянном применении.
Зуд кожи вокруг глаз лечение
Нелегко бороться с зудом в глазах, главным образом потому, что проблема может быть результатом очень многих условий. Лучше всего принять профилактические меры и в первую очередь избегать появления зуда в глазах. Вот несколько шагов, которые необходимо предпринять:
- Следите за чистотой и гигиеной области вокруг глаз.
- Подумайте дважды, прежде чем наносить на глаза новое средство для макияжа или что-нибудь еще.
- Проверяйте срок хранения продуктов для глаз, чтобы избежать аллергической реакции.
- Держите контактные линзы чистыми и свежими, потому что старые линзы могут раздражать глаза.
- Ограничьте воздействие аллергенов и регулярно чистите постельное белье, чтобы избежать аллергической реакции.
Проконсультируйтесь с дерматологом, если у вас появился зуд вокруг глаз и вы не можете точно определить, что его изначально вызвало.
Профилактика покраснения
Чтобы не задаваться вопросом, как убрать красноту и отек в области век и глаз, нужно придерживаться простых правил:
- своевременно лечить хронические системные заболевания;
- не пользоваться некачественной косметикой;
- правильно и сбалансированно питаться, дополнив рацион поливитаминными комплексами;
- не посещать общественные места в период эпидемий;
- не контактировать с аллергенами;
- своевременно принимать антигистаминные медикаменты при сезонных обострениях аллергии.
Профилактические мероприятия помогут снизить риск воздействия внешних и внутренних раздражителей на кожу глаз, хотя полностью защититься от различных заболеваний не получится. В этом случае нужно своевременно обращаться к специалисту, который подскажет, чем лечить патологию и как убрать красноту на кожных покровах.
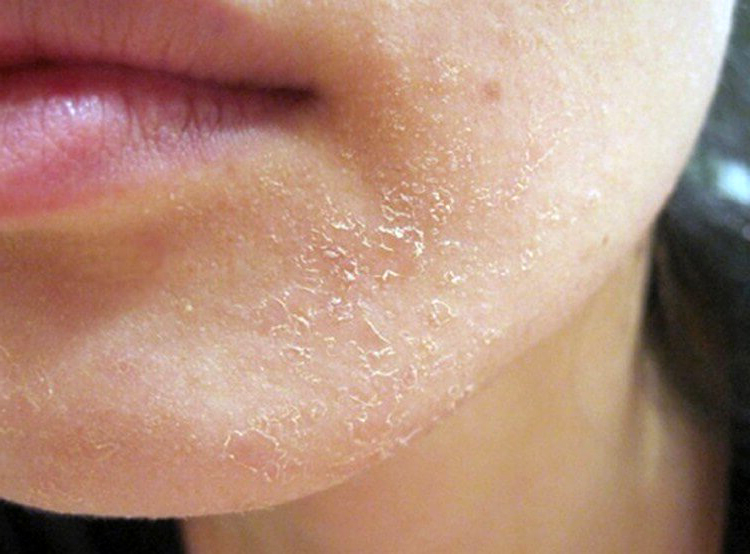
Причины
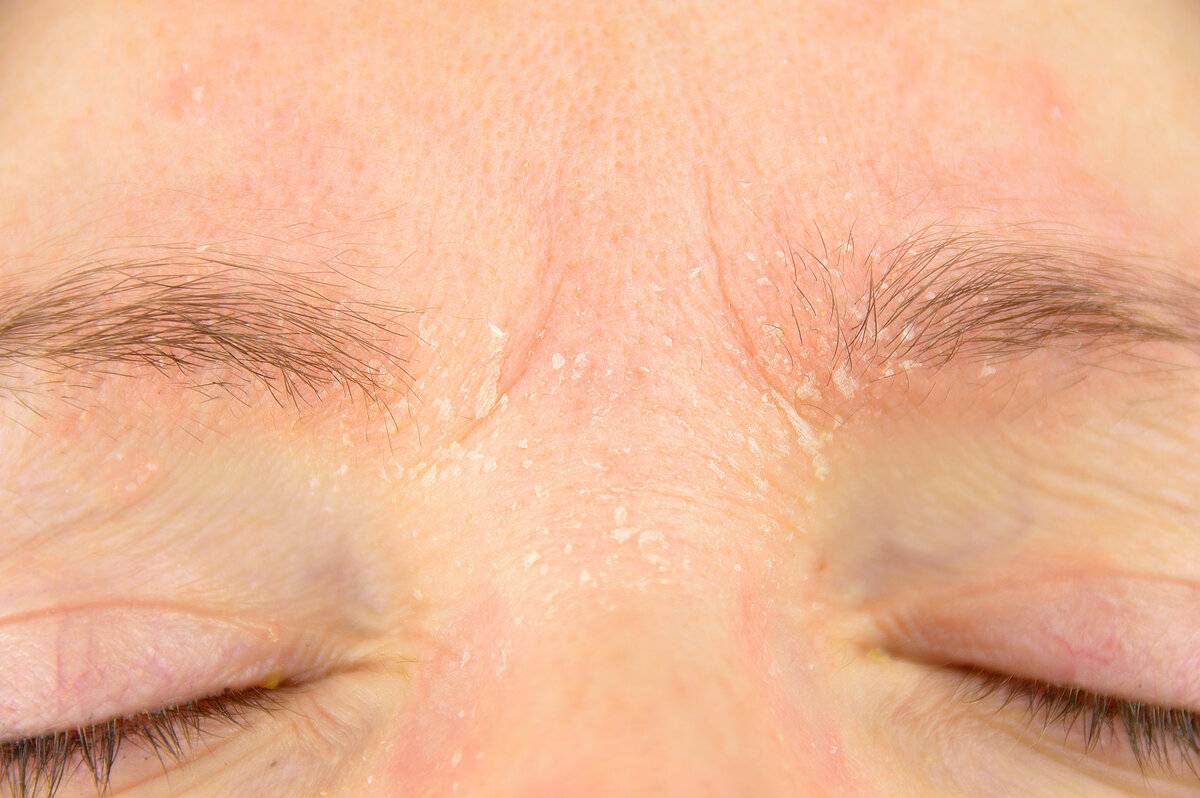
Красные сухие пятна под глазами, которые чешутся, проявляются по разным причинам. Чаще их образование происходит из-за воздействия внешних факторов — ветра, сухого воздуха или солнечного ожога. После устранения провоцирующего фактора симптоматика проходит.
У курящих людей этот признак не является редкостью, особенно в осенне-весенний период, когда иммунная система нуждается в дополнительной защите.
У людей, которые злоупотребляют никотином и алкоголем, кожа под глазами истончается, капилляры расширяются. Отсюда шелушение и красные пятна.
Еще одна безобидная причина — рвота. Вкрапления под глазами возникают из-за повышения давления в глазах. Мелкие капилляры разрываются, образуются микроскопические кровоизлияния.
Если пятна под глазами остаются, причиной может выступать патологическое состояние:
- Болезни почек и мочеполовых путей. Данные патологии проявляются на глазах в виде припухлости, поскольку организм не может выводить большое количество лишней жидкости. Веки становятся горячими на ощупь, краснеют.
- Стресс. Красные пятна возникают из-за воспалительных процессов в тканях кожи, которые развиваются при нервном перенапряжении, недосыпании и усталости. После устранения указанных факторов, проблема покраснения и шелушения исчезает.
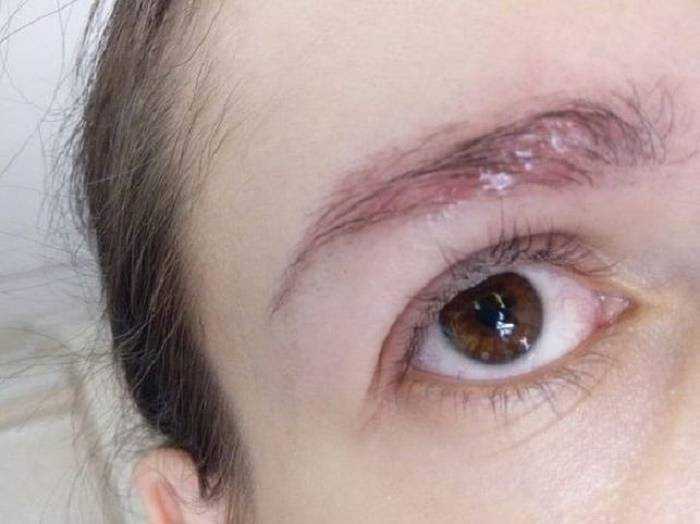
- Экзема. Провоцирующими факторами является косметика, химикаты и лекарства. Экзема век и под глазами — проявление аллергической реакции замедленного типа. В основном проявляется серозными выделениями из глаз, слезотечением, сыпью в виде папул и пустул. Иногда экссудация выражена слабо, преобладает покраснение, сухость и шелушение.
- Дерматит. При герпетической инфекции недуг начинается остро. Сначала краснеют веки, затем периорбитальная область покрывается небольшими пузырями с серьезной жидкостью. Возможно повышение температуры тела. Пузыри вскрываются, покрываются сухой корочкой, которая позже шелушиться.
- Ксероз кожи. Причиной является псориаз, ихтиоз, воздействие негативных факторов внешней среды, влияния химических и токсических агентов. Ксероз кожи на лице проявляется чувством сухости, стянутости и шелушением кожи разной степени выраженности.
- Аллергия. Гиперемию кожи под нижними веками, сухость и шелушение часто вызывает аллергическая реакция на контактную оптику, пыльцу, шерсть и пищу.
- Нарушение обменных процессов. Данная патология характерна для беременных женщин. Красные пятна под глазами — постоянный признак, высыпания практически незаметны.
- Себорейный дерматит. Заболевание воспалительного характера возникает на разных участках тела, в особенности там, где расположено много сальных желез. Дерматит вызывает дрожжеподобный грибок рода Малассезия. Тяжесть заболевания определяется площадью поражения кожи интенсивностью воспалительного процесса.
- Солнечные лучи или холод. При обморожении или солнечном ожоге изначально появляется покраснение, кожу под глазами стягивает, появляется болезненность и зуд. Шелушение появляется после уменьшения отечности, оно говорит об отхождении мертвого эпителия и заживлении кожных покровов.
- Авитаминоз. При данной патологии образуются шелушащиеся пятна под глазами, розового или слабого выраженного красного цвета.
Большинство заболеваний проявляется и на верхнем веке.
Лечение покраснения и шелушения кожи век в зависимости от причины
Лечение покраснения и шелушения кожи на веках должно быть комплексным и направленным на устранение этиологического фактора, снятие симптомов заболевания, предотвращение рецидивов и повторного возникновения.
Что делать, если шелушение вызвано аллергией
После обнаружения и устранения причины возникновения аллергии врач назначает антигистаминные препараты в зависимости от возраста и индивидуальных особенностей организма пациента.
При условии кратковременного приема чаще всего используются средства первого поколения («Супрастин», «Димедрол», «Фенкарол», «Тавегил», «Диазолин»). Они обладают быстрым и сильным эффектом, но при этом оказывают седативное действие.
Антигистаминные препараты второго поколения («Кларидол», «Кларотадин», «Кестин», «Ломилан», «Кларитин», «Зиртек») не тормозят умственную и физическую активность, не вызывают привыкания.
Длительность их действия составляет 24 часа, а терапевтический эффект наблюдается в течение 5-7 дней после прекращения приема.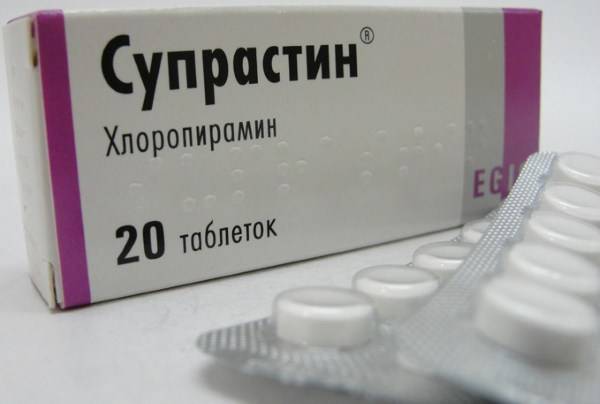
Внимание! Данные средства противопоказаны больным, имеющим нарушения в работе сердечно-сосудистой системы. Противоаллергические препараты третьего поколения («Телфаст», «Гисманал», «Трексил») имеют минимальное количество противопоказаний, но отличаются высокой стоимостью
Противоаллергические препараты третьего поколения («Телфаст», «Гисманал», «Трексил») имеют минимальное количество противопоказаний, но отличаются высокой стоимостью.
Помимо антигистаминных таблеток, врач назначает мази, снимающие зуд и устраняющие воспаление («Дексаметазон», «Гидрокортизон»).
В редких случаях, когда нет возможности устранить этиологический фактор, проводится лечение в условиях стационара.
Больному вводят подкожные инъекции микродоз аллергена, которые способствуют постепенному снижению уровня восприимчивости к нему организма больного.
Как лечить грибковые поражения кожи век
Противогрибковые препараты должен подбирать только врач, учитывая морфофункциональные характеристики возбудителя.
Наиболее эффективными фунгицидами в настоящее время признаны:
- «Миконазол»;
- «Кетоконазол»;
- «Флуконазол»;
- «Амфотерицин B»;
- «Нистатин».
В качестве местного средства применяется мазь «Колбиоцин».
Если заболевание осложняется бактериальной микрофлорой, то назначаются оральные антибиотики или противомикробные мази («Офлоксацин»).
Витаминотерапия при авитаминозе
Устранить симптомы гиповитаминоза A, D и E можно, включив в рацион питания:
- желтые, красные и оранжевые овощи и фрукты;
- жирные сорта морской рыбы или рыбий жир;
- говяжью печень;
- сливочное масло;
- яйца;
- орехи;
- бобовые.
Синтетические витамины следует принимать только по назначению врача, так как их избыток пагубно сказывается на состоянии здоровья всего организма, и может привести к серьезному нарушению обмена веществ.
Что делать, если шелушение возникло из-за неблагоприятных внешних факторов
Если покраснение и шелушение век вызвали сильный мороз, ветер, горячий или пересушенный воздух, то проблема в большинстве случаев устраняется применением косметических кремов и мазей («Бепантен, Пантенол»).
Обратите внимание! В запущенных случаях стоит обратиться к косметологу, который использует профессиональные косметические средства для смягчения эпидермиса или устранения купероза (инъекции с гиалуроновой кислотой)
Как лечить ресничного клеща
Лечение демодекоза должно быть комплексным и включать в себя применение:
- наружных акарицидов (серная мазь, «Гликодерм», «Бензилбензоат», «Метрогил желе»), губительно воздействующих на клещей;
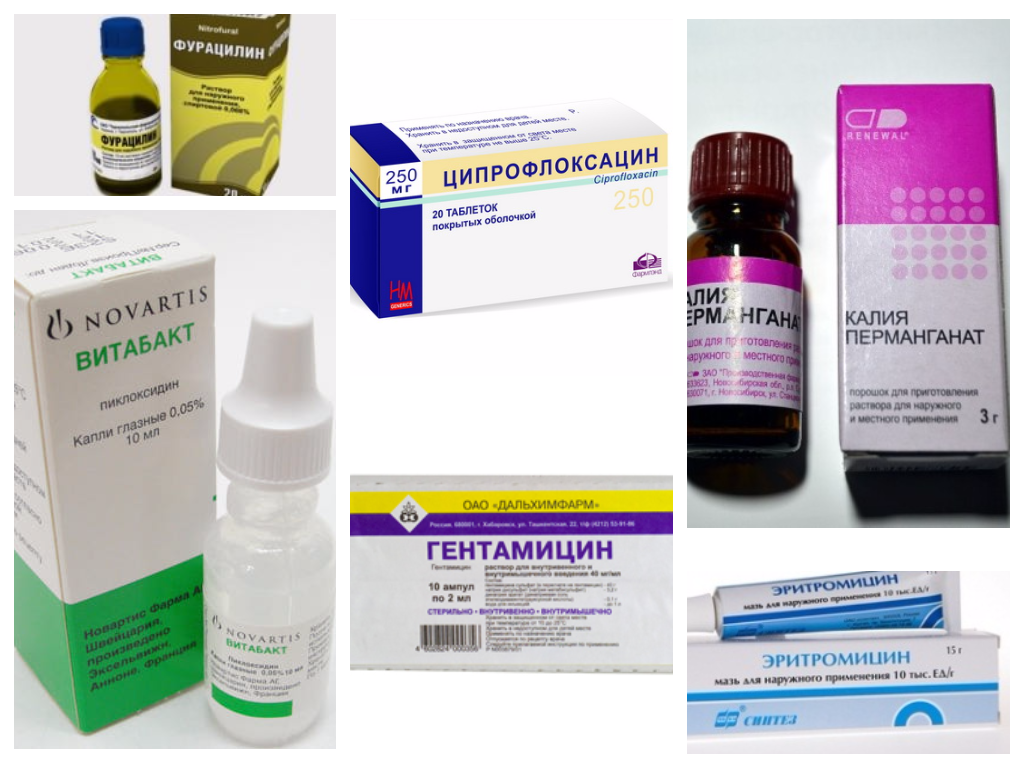
- акарицидных глазных капель («Тосмилен», «Карбахол», «Фосфакол»);
- дезинфицирующих капель («Пиклосидин», «Витабакт»), снижающих концентрацию патогенных микроорганизмов, которые вызывают развитие гнойных воспалений в зоне поражения;
- антигистаминных местных препаратов («Окуметил», «Акьюлар»);
- оральных таблеток с метронидазолом;
- противовоспалительных мазей (крем «Унидерм»);
- кремов, нормализующих состояние эпидермиса и устраняющих шелушение («Эмолиум»).
Параллельно с применением данных лекарств, необходимо повышать защитные силы организма за счет:
- минимизации количества стрессовых факторов;
- лечения хронических инфекций, ослабляющих организм;
- правильной организации труда и отдыха;
- регулярного пребывания на свежем воздухе;
- полноценного питания.
Важно знать! Следует тщательно соблюдать личную гигиену, отказаться от употребления алкоголя, никотина, а также воздержаться от посещения бани и солярия
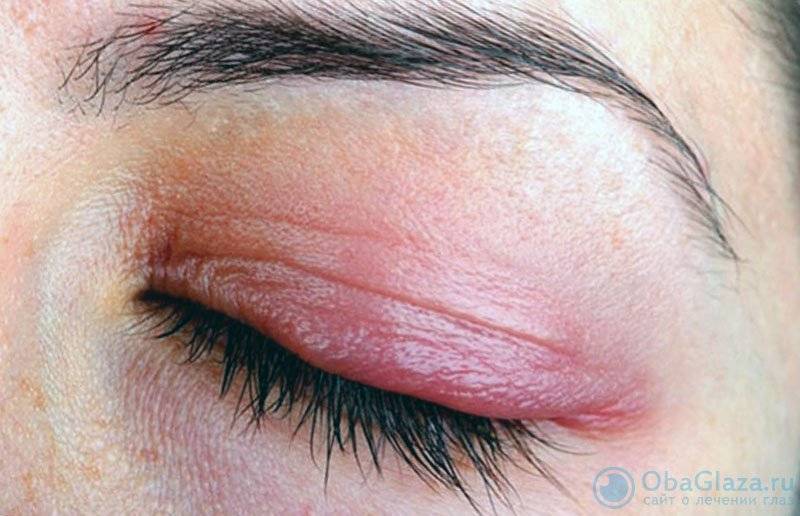
Диагностика блефарита
Если есть признаки блефарита, важно как можно быстрее обратиться к офтальмологу за диагностикой. Она нужна, чтобы определить причины воспаления, назначить правильное лечение, избежать осложнений⁴. Сначала офтальмолог проведет осмотр и опрос
Ему нужно сообщить:
Сначала офтальмолог проведет осмотр и опрос. Ему нужно сообщить:
- какие симптомы вас беспокоят, как часто они появляются;
- сохраняются ли симптомы постоянно или появляются в определенное время;
- носите ли вы контактные линзы;
- меняли ли вы недавно косметику, шампунь, средства для умывания;
- есть ли у вас офтальмологические заболевания, не было ли в последнее время травм глаз или операций на них;
- есть ли факторы, из-за которых симптомы усиливаются (например, использование косметики или контактных линз, дым, пыль, сухой воздух);
- какие лекарства (включая глазные капли) вы постоянно принимаете или используете;
- есть ли у вас хронические заболевания, аллергии или другие особенности здоровья;
- были ли за последнее время контакты с инфекционными больными.
Офтальмолог оценит состояние обоих глаз и век, а также проверит остроту зрения. Обычно проводится стандартный офтальмологический осмотр с оценкой слезной пленки, состояния ресниц, переднего и заднего края век, конъюнктивы, высоты слезного мениска.
Если блефарит периодически повторяется или его лечение не дает результатов, врач может назначить культуральное лабораторное исследование. Чтобы определить возбудителя инфекции, на анализ отправляют соскоб. При подозрении на карциному, а также если веко асимметричное или проводимое лечение при одностороннем блефарите не дает результата, проводится биопсия века.
При диагностике важно определить форму блефарита. Для этого оценивают клинику, проявления заболевания:
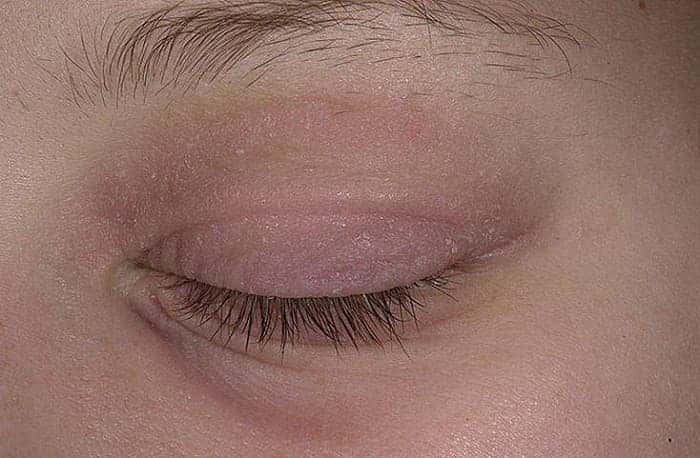
- Чешуйчатый: на краю века и ресницах появляются мелкие чешуйки, похожие на перхоть. Без лечения нижнее веко постепенно перестает прилегать к глазному яблоку. Воспаление проявляется зудом, жжением, тяжестью век, утомляемостью глаз.
- Язвенный. На краях век образуются язвочки, выделяющие гной, который склеивает ресницы. В начале есть ощущение инородного тела в глазу, постепенно появляется зуд, жжение, края век могут склеиваться после сна. Если воспаление прогрессирует, в процесс вовлекаются волосяные фолликулы, ресницы становятся ломкими, укорачиваются, выпадают.
- Задний. Развивается при дисфункции мейбомиевых желез. Края век утолщаются, краснеют, в уголках глаз скапливается серовато-пенистый секрет. Конъюнктива краснеет, возможно ощущение сухости глаз, есть постоянное слезотечение, зуд, жжение, тяжесть век.
- Демодекозный. Края век краснеют, утолщаются, на них образуются корочки или чешуйки (могут скапливаться вокруг ресниц). Веки зудят, есть жжение, утомляемость глаз. Без лечения нижнее веко перестает плотно прилегать к глазному яблоку. Часто сопровождается поражением кожи, при котором на ней образуются покраснения, мелкие гнойнички, она начинает шелушиться.
По результатам диагностики офтальмолог может дать направления к другим специалистам: дерматологу, гастроэнтерологу, эндокринологу.
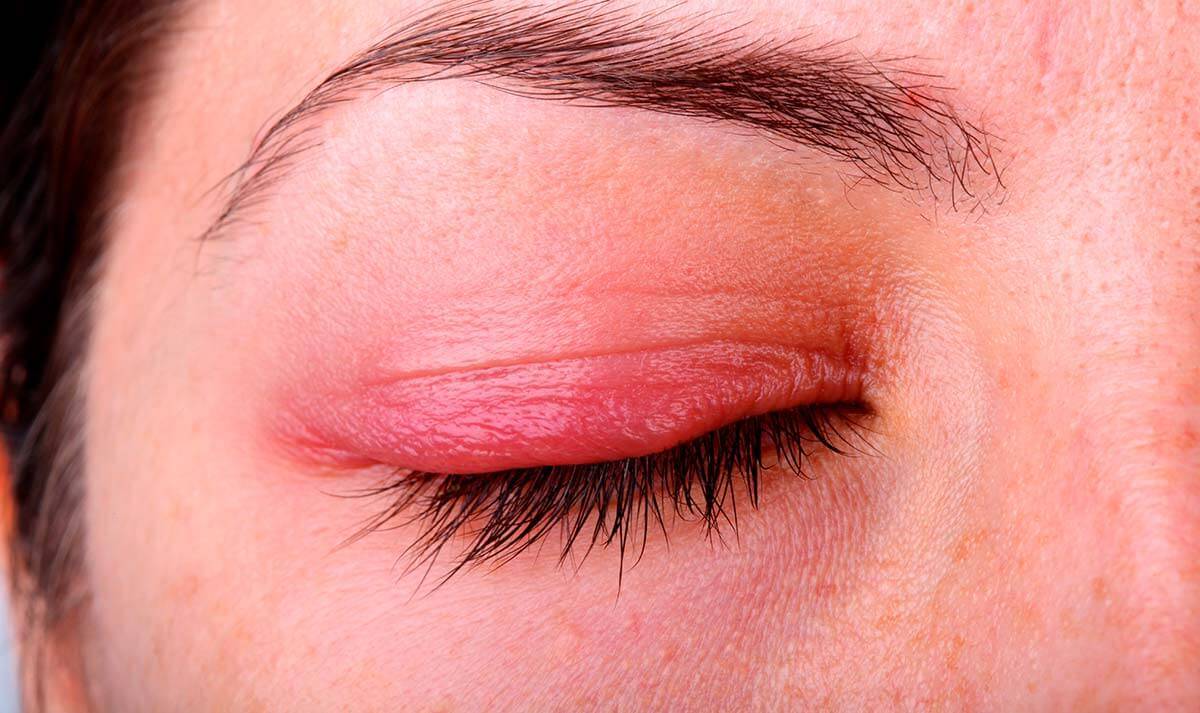
 Рисунок 2. При отсутствии лечения блефарит быстро прогрессирует. Изображение: Artemida-psy / Depositphotos
Рисунок 2. При отсутствии лечения блефарит быстро прогрессирует. Изображение: Artemida-psy / Depositphotos
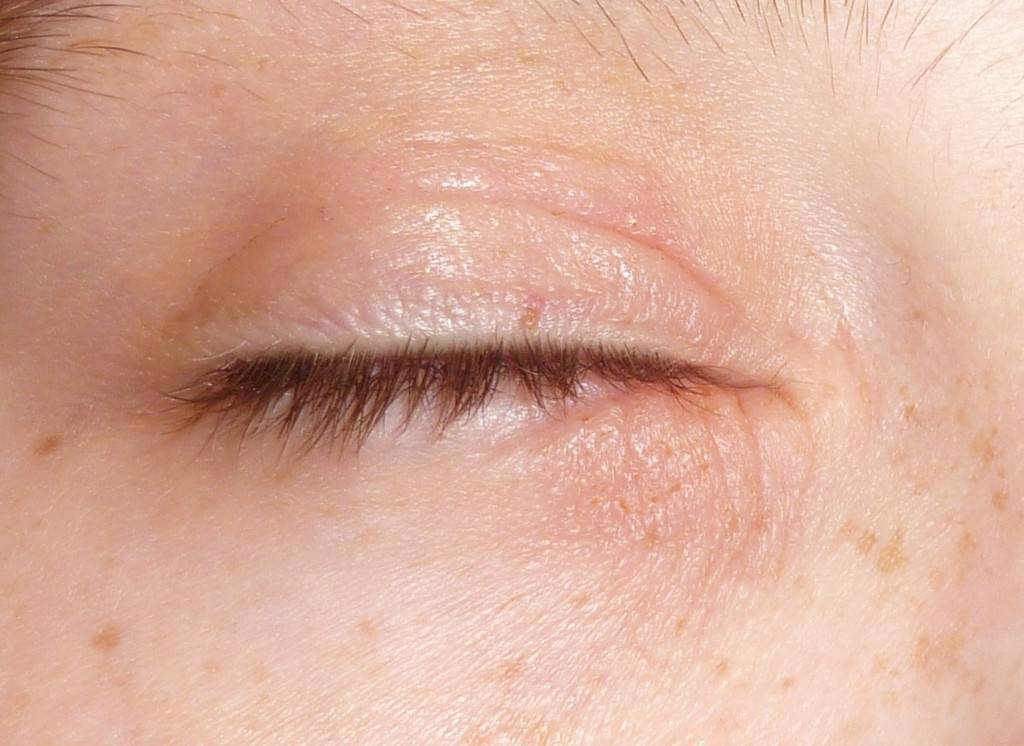
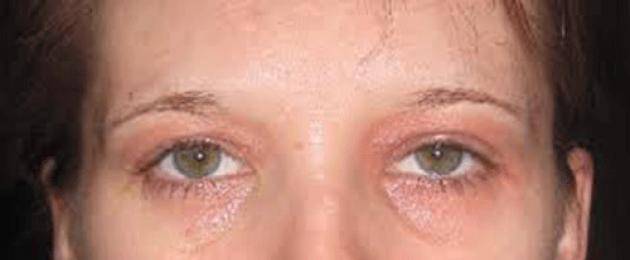
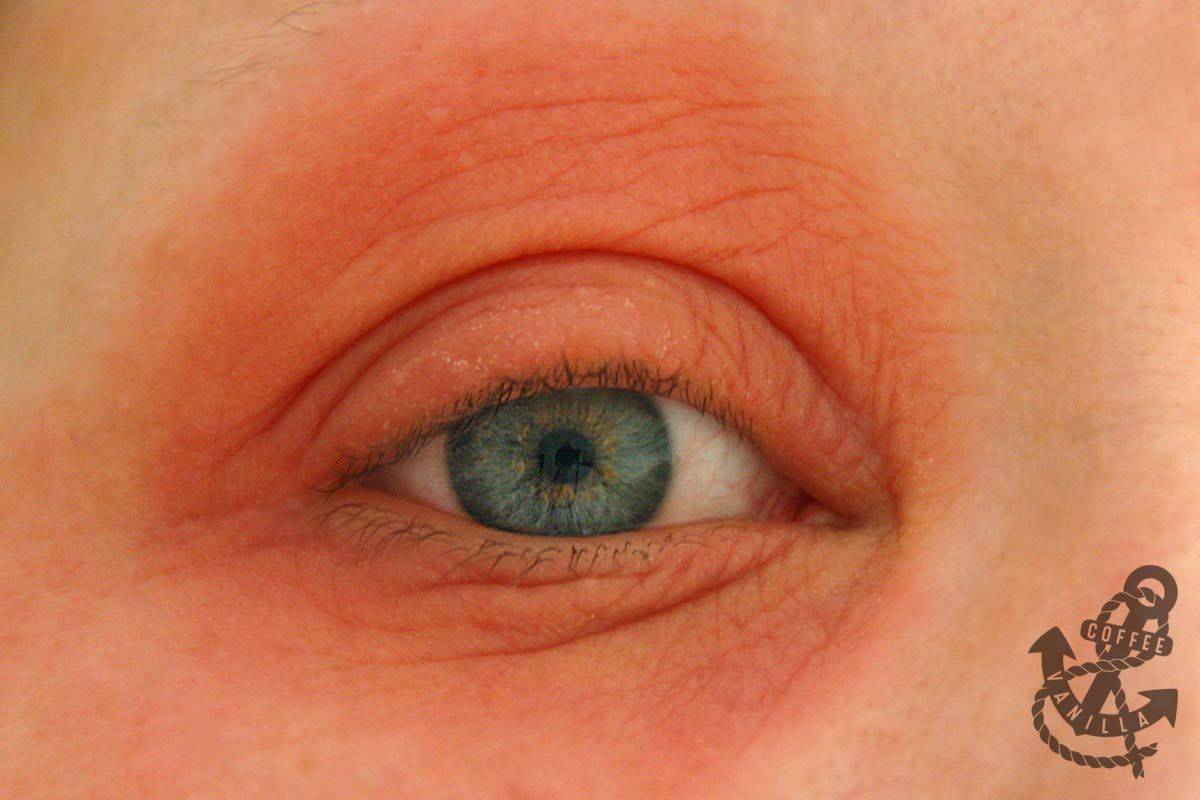
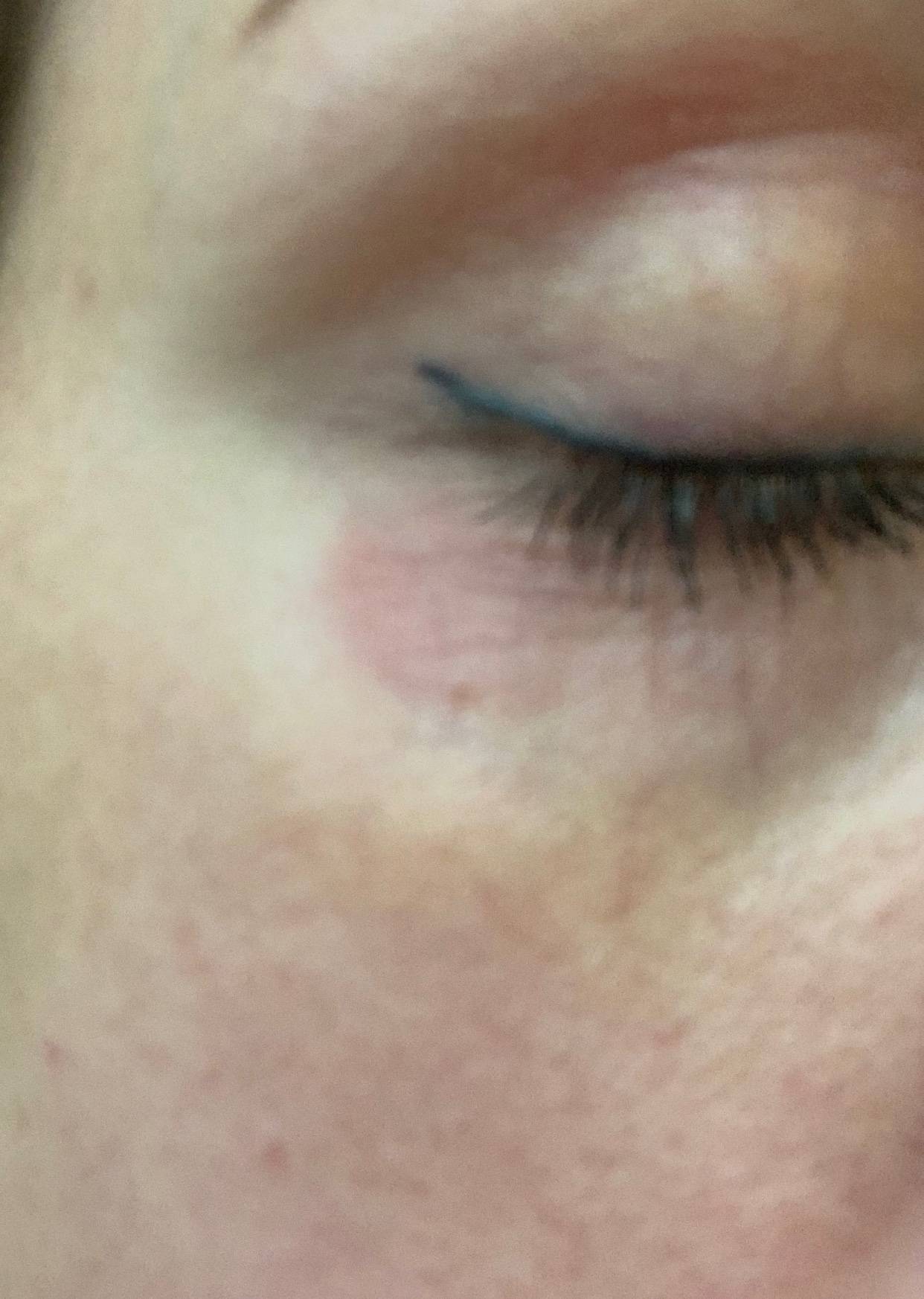
Причины покраснения кожи вокруг глаз
Причины, по которым краснеет и шелушится кожа вокруг глаз, могут быть разными — начиная от внешних факторов окружающей среды, которые мало зависят от человека, и заканчивая внутренними, которые во многих случаях можно контролировать.
К покраснению кожи могут привести:
- укусы ядовитых насекомых;
- длительное пребывание перед экраном компьютера;
- смена климата;
- паразиты;
- ношение линз;
- травмы и заболевания глаз;
- ветер, холод;
- аллергические реакции на шерсть животных, пыльцу растений, косметические средства и бытовую химию;
- авитаминоз;
- употребление продуктов питания низкого качества;
- заболевания пищеварительного тракта.
В редких случаях покраснение и шелушение кожи вокруг глаз возникает вследствие эмоционального перенапряжения и большого количества перенесенных стрессовых ситуаций.
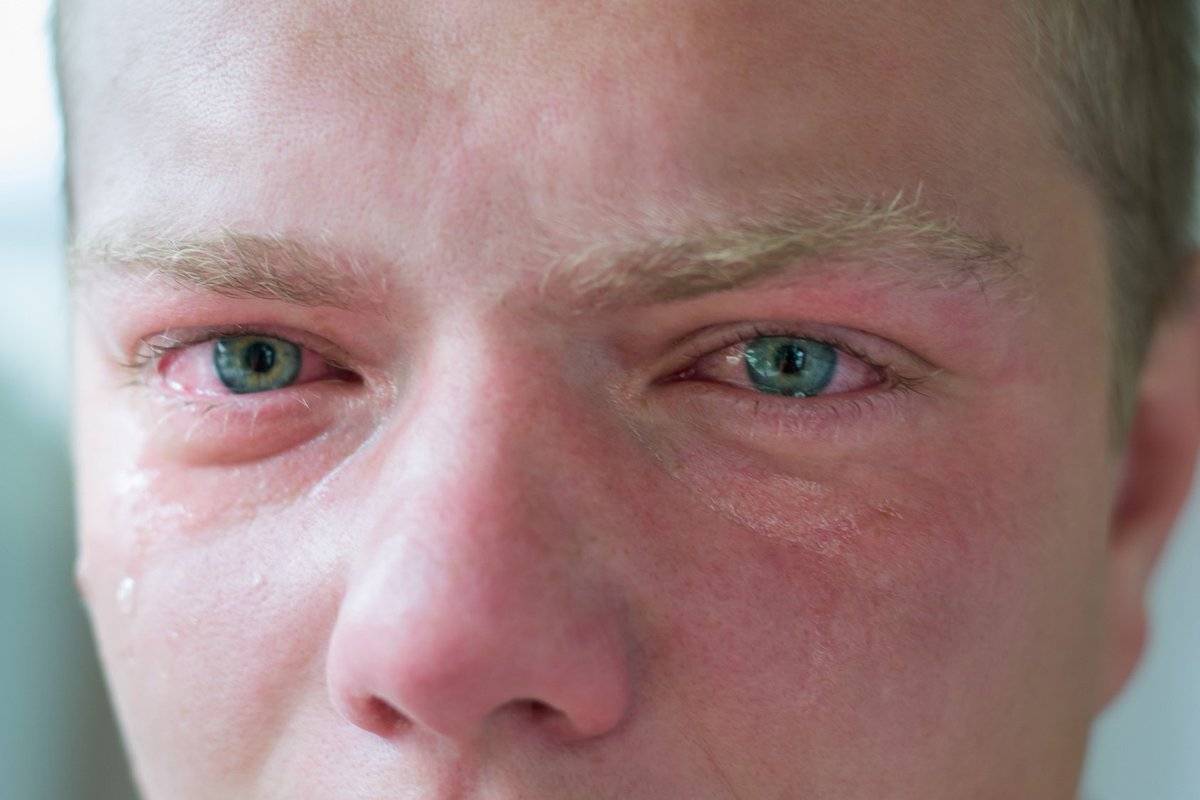
Аллергические реакции
Аллергия часто является причиной кашля, насморка, покраснения конъюнктивы, а также шелушения вокруг глаз. У ребенка эти реакции могут проявляться более выраженно, так как детский организм не в состоянии бороться с аллергенами на том же уровне, что и организм взрослого человека. При появлении первых симптомов аллергической реакции нужно немедленно обратиться к врачу, чтобы выяснить, какой именно аллерген стал причиной такого состояния. Наиболее распространенными факторами риска являются:
- дешевая косметика;
- индивидуальная непереносимость некоторых лекарственных препаратов;
- пыльца растений (амброзия, тополь, береза, полынь);
- продукты питания (орехи, молоко, яйца, пшеница);
- шерсть домашних животных;
- резкая смена температуры окружающей среды.
Инфекционные заболевания
Нередко покраснение и шелушение кожи в области глаз связано с перенесенными вирусными инфекциями, которые поражают весь организм (ОРВИ, грипп, корь, краснуха). Существуют заболевания, которые поражают только область глаз — это блефарит, демодекоз, конъюнктивит, ячмень, грибковые инфекции. Если вовремя не обратиться к окулисту и не начать лечение, воспаление может перейти в хроническую форму и привести к тяжелым последствиям.
Образ жизни и уход за кожей
Частые тяжелые физические нагрузки, недостаток сна, переутомление, длительная работа за экраном монитора — все эти факторы губительно влияют на весь организм в целом и приводят к появлению красноты под глазами. Причиной также могут послужить неправильные диеты с низким содержанием витаминов А, D, E и группы В. После умывания лица мылом, использования косметических средств с агрессивными компонентами, некачественного выполнения косметологических процедур может возникнуть зуд вокруг глаз.
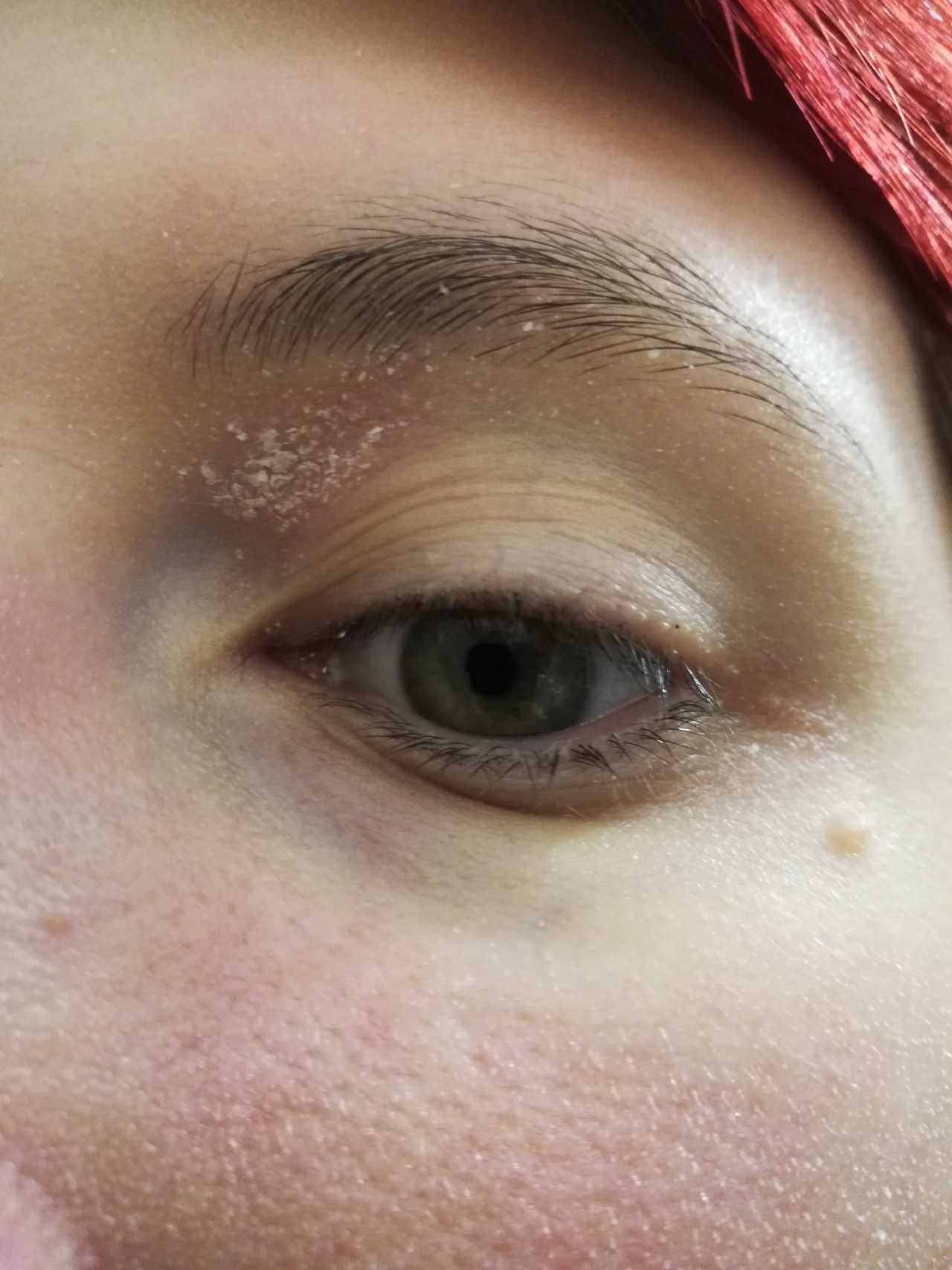
Демодекоз
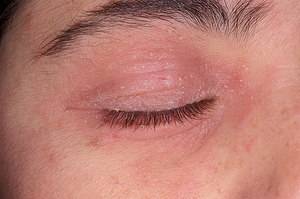 Демодекоз — заболевание, которое вызывает ресничный клещ (демодекс), обитающий в сальных железах и волосяных фолликулах. Из-за него развиваются сухость, шелушение и покраснение кожи под глазами, веки начинают чесаться, ресницы склеиваются и выпадают. Для более точного установления присутствия ресничного клеща нужно обратиться к врачу и сдать соответствующие анализы, поскольку невооруженным глазом микроорганизм увидеть довольно сложно — его размеры колеблются от 0,1 до 0,5 мм. Демодекоз имеет хронический характер протекания, поэтому лечение охватывает продолжительный период времени.
Демодекоз — заболевание, которое вызывает ресничный клещ (демодекс), обитающий в сальных железах и волосяных фолликулах. Из-за него развиваются сухость, шелушение и покраснение кожи под глазами, веки начинают чесаться, ресницы склеиваются и выпадают. Для более точного установления присутствия ресничного клеща нужно обратиться к врачу и сдать соответствующие анализы, поскольку невооруженным глазом микроорганизм увидеть довольно сложно — его размеры колеблются от 0,1 до 0,5 мм. Демодекоз имеет хронический характер протекания, поэтому лечение охватывает продолжительный период времени.
Грибковые поражения
Трихофития, себорея, фавус — грибковые заболевания, которые поражают кожу век. Такие микроорганизмы могут находиться на коже человека длительное время и не подавать никаких признаков своего присутствия. Болезнь становится заметна после значительного стресса, нервного срыва или резкого ухудшения иммунитета. В это время грибок интенсивно размножается, поражает сальные железы в области глаз и приводит к воспалению кожных покровов. Симптомами может быть не только покраснение, но и выпадение ресниц, отшелушивание эпидермиса, появление пузырьков и пятен на коже.
Окружающая среда
Если пациент полностью уверен в отсутствии инфекционных заболеваний, правильно питается и ведет здоровый образ жизни, но его длительное время беспокоит краснота вокруг глаз, причины могут таиться в суровых условиях окружающей среды. Воздействие холодного воздуха и сильного ветра ухудшает состояние кожных покровов, а продолжительное влияние прямых солнечных лучей разрушает коллаген и приводит к преждевременному старению эпителия. Это сказывается на коже под глазами, которая становится сухой и приобретает неестественный оттенок.
Причины шелушения, покраснения и зуда
Проще всего поддаются лечению проблемы, имеющие временный характер. В этой группе оказался ряд факторов, от которых шелушится кожа под глазами.
- Неблагоприятные погодные условия, связанные с высокой и низкой температурой, сильным ветром, осадками в виде снега, яркостью солнечных лучей.
- Нарушение питьевого режима приводит к сухости кожных покровов, а нежная область вокруг глаз первой реагирует на недостаток жидкости.
- Использование декоративной косметики непроверенной марки и низкой стоимости — это как игра в русскую рулетку.
- Слишком интенсивный уход, неполное удаление макияжа приводит к тому, что уже наутро кожа вокруг глаз покраснела и начала шелушится.
В этих ситуациях восстановление не займёт много времени. По-другому обстоит дело, если малоприятное явление вызвано серьёзными проблемами.
Тут уж потребуется прибегнуть к услугам медицины и пройти полный курс лечения.
- Аллергическая реакция сопровождается не только шелушением, начинает чесаться веко, появляется отёчность и покраснение.
- Грибковая инфекция — коварное заболевание, которое способно поражать значительные участки тела.
- При авитаминозе во многих системах организма происходит сбой. Недостаток полезных веществ вызывается несбалансированным питанием, вредными привычками, стрессовым состоянием.
- Ресничный клещ проявляет себя при снижении иммунитета. Диагностировать его присутствие поможет специальное оборудование.
Кожа может шелушиться под глазами, если присутствуют другие причины и лечение нужно направлять не на внешние проявления, а на внутренние нарушения. Например:
- дисбактериоз;
- отравление;
- гормональный сбой;
- болезни органов зрения;
- дисфункция щитовидной железы.